(Imagen: www.rodgersbuilders.com)
En esta nota se describe y analiza un ejemplo real de práctica de análisis avanzado de datos de pacientes en gestión hospitalaria de la mano de la cadena de hospitales Carolina’s Healthcare System (CHS)1 de Estados Unidos con el objetivo de servir de referencia a gestores hospitalarios respecto a los beneficios asociados a estas técnicas y, sobretodo, a las claves para una implantación efectiva.
1.- Los retos de la gestión hospitalaria moderna.
La Ley de Cuidados Asequibles (“Affordable Care Act”), aprobada en Estados Unidos en 2010, aceleró la necesidad de abordar una transformación profunda de los modelos económicos y operativos de los principales actores del sistema sanitario americano debido, principalmente, a los siguientes factores:
- Transición hacia modelos de compensación basadas en valor y no en “consumo” de recursos. Por ejemplo, los hospitales podrían sufrir serias penalizaciones en caso de excesiva tasa de readmisiones o de enfermedades (condiciones) adquiridas durante la estancia hospitalaria.
- Presión en número de pacientes por médico. En 2012 se estimaba un ratio de 2,5 médicos por cada 1000 habitantes en Estados Unidos, comparado con 3,3 para los países de la unión europea. La Ley de Cuidados Asequibles supondría incrementar el déficit de médicos al contemplar una incorporación masiva de nueva población a los sistemas de sanidad pública, a través de los programas Medicare y Medicaid.
- Digitalización de la salud. En 2011 los centros gestores de Medicare y Medicaid crearon un incentivo para todos aquellos centros de salud y hospitales que reemplazaran los tradicionales registros en papel por versiones registros médicos digitales EMRs(“Electronic Medical Records). Paralelamente, empresas como Google y Apple ya estaban desarrollando cuadros amigables de indicadores de salud, accesibles desde teléfonos inteligentes y tabletas, con información agregada procedente de dispositivos vestibles (“wearables”), trazadores de sueño e, incluso , EMRs.
- Descarga de los hospitales y centros de urgencias. Reducir los tratamientos e intervenciones en los hospitales, particularmente en sus unidades de urgencias, aumentando los tratamientos en centros de atención primaria incluso en el propio domicilio del paciente.
- Nuevos entrantes. La tendencia hacia una mayor intensidad de cuidados y tratamientos fuera del hospital motivó que grandes especialistas en “retail” como Walmart, Target o Kroger abrieran clínicas y centros de atención próximos a sus grandes almacenes.
- Fuerte presión del entorno para desarrollar culturas más centradas en el paciente en las organizaciones sanitarias.
Estos retos, comunes, por otra parte, a todos los sistemas sanitarios de países desarrollados, se resumen en lo que se conoce como la triple meta sanitaria: mejora de la salud, con menores costes y con mejor atención.
2.- Una respuesta: Analítica avanzada en hospitales.
El abaratamiento de los costes de proceso y almacenamiento de datos inherente a las tecnologías en la nube (“cloud computing”) ha hecho que prácticamente todo el sector sanitario haya impulsado la implantación de técnicas analíticas avanzadas como el “Big Data” en los últimos cinco años como una de las líneas de acción para responder a los retos anteriores.
La analítica basada en “”Big Data” se refiere a toda una nueva generación de herramientas diseñadas para procesar cantidades masivas de datos con el propósito de descubrir relaciones y patrones que no son obvios. Estas herramientas incluyen tecnologías como NoSQL para bases de datos no relacionales, técnicas de virtualización y programas OLAP (“On line analytical processing”) para visualización multidimensional así como tecnologías de minería de datos (“data mining”) basadas tanto en aprendizaje automático (“machine learning”) como en análisis estadístico.
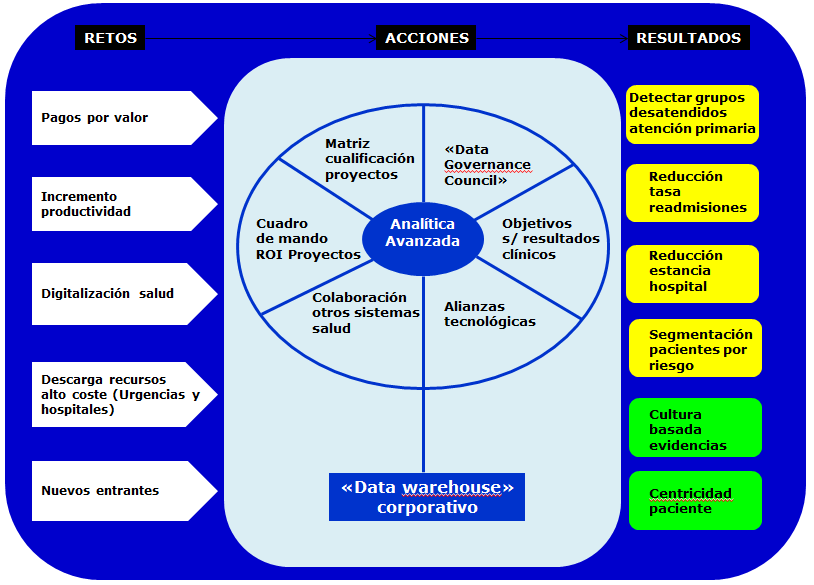
En línea con la tendencia mencionada, CHS creo en 2011 un área unificada de analítica avanzada: “Dickson Advanced Analytics”. El nuevo área integraba capacidades y recursos anteriormente dispersos, como 70 especialistas en datos, y tenía el objetivo de generar un repositorio de datos (“data warehouse”) corporativo como plataforma base de servicios de análisis de datos para el resto de áreas de la cadena: clínicas, asistenciales y administrativas.
Los siguientes aspectos fueron claves para el exitoso despliegue de esta nueva unidad organizativa:
- El principal criterio de éxito de la unidad de analítica avanzada se estableció en la mejora de resultados clínicos.
- El área de analítica avanzada se estableció como área transversal a las líneas de negocio de la cadena de hospitales, fuera de la organización de IT y dependiendo de la dirección de estrategia.
- Se diseñó un cuadro de mando orientado a medir y mostrar el retorno de la inversión (ROI) que suponía la nueva función y el impacto de los diferentes proyectos abordados.
- Para lanzar cualquier proyecto relacionado con análisis de datos se definió una matriz de evaluación en base a criterios como: impacto en pacientes, mortalidad versus mejora en calidad de vida, velocidad de implementación, coste y viabilidad comercial.
- CHS desarrollo alianzas externas con proveedores de tecnología y con otras cadenas de hospitales para mejorar el alcance y calidad de los datos gestionados así como su escalabilidad.
- Creó un “índice de riesgo” asociado a cada paciente para ayudar a las diferentes unidades de salud a la hora de establecer prioridades y asignar recursos.
- Estableció una unidad de gobierno de información, con representación de prácticamente todas las funciones en gestión hospitalaria, para asignar la responsabilidad de la integridad de la información y asegurar todos los aspectos relativos a protección de datos y privacidad.
3.- Resultados.
En Noviembre de 2014 el grupo de analítica avanzada había conseguido tres resultados clave:
- Disponer de una estructura operativa de gobierno de datos, reportando al máximo órgano de dirección de la cadena de hospitales, en la que estaban representadas todas las funciones relevantes en materia de gestión de información.
- Crear un repositorio unificado de datos (“Enterprise Data Warehouse”), que supuso una inversión total de 5 millones de dólares, sobre un “lago de datos” de 1,5 Petabytes (1,5 millones de Gigabytes) incorporando información clínica, de facturación, de reclamaciones y de perfil socioeconómico lo que posibilitó al grupo crear modelos predictivos en base a cientos de variables de los pacientes. En 2014 había 14 proyectos de modelos predictivos en la cartera del grupo de analítica avanzada entre los cuales destacaban:
i. Identificación de comunidades de población insuficientemente atendidas en los centros de atención primaria.
ii. Reducción de la tasa de readmisiones. En base a un modelo predictivo de estimación de riesgo de readmisión.
iii. Reducción de estancia hospitalaria. Orientado a “empoderar” a pacientes con condiciones complejas, así como a sus entornos, para reducir la frecuencia de visitas y duración de estancias en centros hospitalarios.
iv. Modelo de segmentación de pacientes. En 2014, CHS disponía de información de 2,2 millones de pacientes que incluía 2000 registros por paciente relativos a datos clínicos, educación, perfil socioeconómico, preferencias de interacción (por ejemplo: uso de “wearables”) y preparado para en un futuro incorporar datos genéticos. Con esta información se identificaron siete segmentos de pacientes con riesgos y necesidades claramente diferenciados.
- Pasar de una cultura basada en la anécdota a una cultura basada en datos y en evidencias.
4.- Consolidando la gestión de datos.
El ejemplo de CHS es una muestra clara de los avances que la analítica avanzada de datos de pacientes está suponiendo en la gestión hospitalaria moderna. El caso también alerta de algunos aspectos a tener en cuenta para asegurar el definitivo afianzamiento de la analítica avanzada de datos en la gestión hospitalaria. En concreto:
1. Integración de los modelos predictivos en el proceso de toma de decisiones médicas.
Se puede generar una cierta resistencia al uso de modelos predictivos si se reduce la discrecionalidad y autoridad del médico. Ello produciría efectos perversos por dos razones:
- la cooperación de los médicos, y del personal de enfermería, para “alimentar” las bases de información sobre pacientes es esencial para que un sistema de datos avanzados sea consistente.
- En segundo lugar porque el peso de la sanidad está pasando de las intervenciones puntuales a la gestión de la cronicidad, lo que supone un cambio que va mucho más allá de lo que puede aportar la analítica avanzada de datos por sí sola.
2. Gestión de seguridad y de la privacidad
Es primordial el asegurar el absoluto rigor y máximo nivel de cumplimiento de todas las obligaciones y regulaciones en materia de privacidad y protección de datos sanitarios así como todas las medidas relativas a seguridad en su acceso y tratamiento.
Esta misión fue encomendada, en el caso de CHS, al comité de gobierno de datos en el que estaban representadas, entre otras, las funciones de IT, legal, regulación y relaciones institucionales. En Estados Unidos la regulación de seguridad, privacidad y protección de datos sanitarios se regula, principalmente, a través de la HIPAA (Health Insurance Portability and Accountability Act).
Sigue pendiente en muchas regulaciones la ordenación del acceso y potencial uso de datos no estrictamente médicos tales como información crediticia o de actividad en redes sociales a la hora de evaluar el perfil de riesgo del cliente.
3. ¿Centro de coste o centro de beneficios?
Inicialmente los departamentos de analítica avanzada se constituyen como centros de coste. Ahora bien, una vez consolidados y habiendo desarrollado algoritmos sólidos surge la cuestión de si merece la pena licenciarlos a sistemas de salud o cadenas de hospitales que, por su tamaño, no pueden abordar un desarrollo propio.
Las pequeñas cadenas pueden encontrar menor rechazo interno al uso de algoritmos si éstos proceden de otra cadena de hospitales que de consultores independientes.
5.- Resumen y cuestión final.
El caso expuesto describe los retos actuales de las organizaciones hospitalarias, muestra los beneficios que aporta la práctica de la analítica avanzada, basada en un repositorio integrado de datos (“corporate datawarehouse”) y propone las claves para asegurar su implantación efectiva.
No se puede ocultar la dificultad inherente a la integración de información procedente de fuentes tan diversas especialmente en el caso de pacientes crónicos con condiciones múltiples (“comorbilidad”). Por ello, a fecha de hoy, la creación y gestión de una práctica de analítica avanzada de datos de pacientes puede suponer un gran esfuerzo para sistemas de salud que no dispongan de una mínima escala.
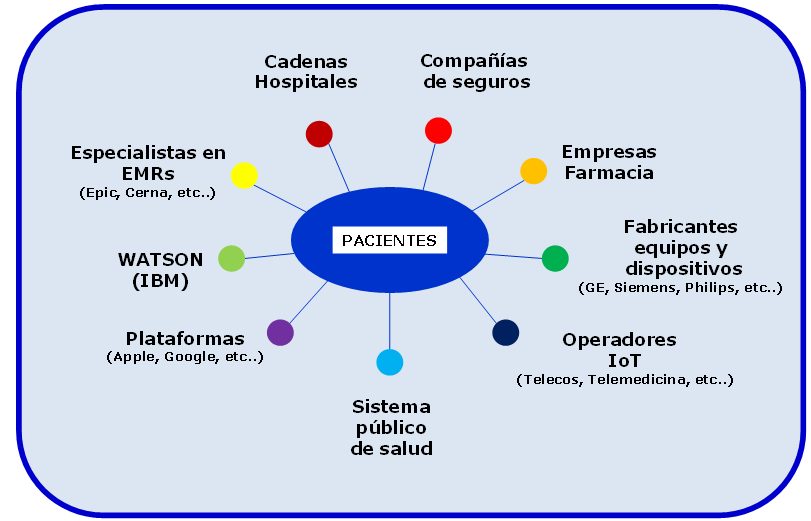
Afortunadamente son muchos los agentes en el ecosistema de la sanidad que aspiran a crear plataformas de gestión de datos de salud como demuestra, por ejemplo, la adquisición de Gliimpse por parte de Apple anunciada recientemente.
En esta línea, y extrapolando el reto al sistema sanitario en su conjunto, procede la siguiente cuestión como cierre de esta nota:
¿qué entidad, o entidades, del ecosistema de salud estarían en mejores condiciones de gestionar de forma integrada la información de salud de los pacientes?
NOTAS:
1.- Los datos que se presentan en este artículo se han extraido del caso de estudio: “Carolinas Healthcare System: consumer analytics”. John Quelch and Margaret Rodriguez, Harvard Business Publishing, 2015.
(© 2016 | Juan Miguel Poyatos Díaz. Todos los derechos reservados)





Un gran post. Soy estudiante en ciencia de datos y quería preguntar si hay dispinible insigths de estos datos disponibles para su uso parcial.